La escalera analgésica de la OMS y los fármacos del dolor
La escalera analgésica de la OMS y los fármacos del dolor
ESCALERA-ASCENSOR ANALGÉSICO DE LA OMS Y LOS FARMACOS DEL DOLOR
Modificado Mayo de 2015
LA ESCALERA DEL DOLOR DE LA OMS
Es un método secuencial farmacológico que utiliza un pequeño número de medicamentos con eficacia ampliamente demostrada y seguridad probada.
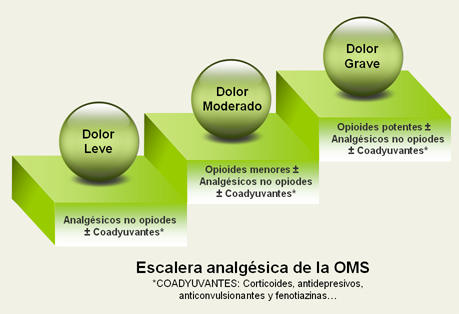
PRIMER ESCALÓN:
ANALGÉSICOS NO OPIOIDES: paracetamol, metamizol (dolor visceral).
AINES (y AAS): de elección en dolor óseo/metastásico.
Se pueden añadir fármacos coadyuvantes.
SEGUNDO ESCALÓN: OPIOIDES DÉBILES
CODEÍNA (+/- PARACETAMOL), DIHIDROCODEÍNA.
TRAMADOL (de elección): ajustar dosis con comprimidos de absorción normal, luego pasar a formulación retard +/- gotas de rescate.
Pueden añadir fármacos del primer escalón.
Pueden añadir fármacos coadyuvantes.
TERCER ESCALÓN: OPIOIDES POTENTES
MORFINA:
Si no tomaba opioides empezar con dosis bajas : 30-60mg/día
Si ya tomaba convertir la dosis e ir subiendo la dosis (30-50%/24-48h) hasta control de dolor
Es mejor ajustar dosis con comprimidos liberación rápida y pasar después a liberación prolongada.
FENTANILO:
La vía transdérmica preferible en dolor crónico estable, en tumores de cabeza y cuello o intolerancia de la vía oral.
La formulación transmucosa se puede utilizar como rescate en agudizaciones del dolor.
Puede añadir fármacos del 1º escalón o adyuvantes.
No se recomienda mezclar opioides
FARMACOS DEL DOLOR
ANALGÉSICOS Y ANTI-INFLAMATORIOS NO ESTEROIDES (AINES)
Los analgésicos antitérmicos como paracetamol y metamizol tienen escasa o nula acción antiinflamatoria, mientras que el grupo de los AINES existe graduación en cuanto a su actividad antiinflamatoria.
Los AINES Y analgésicos antitérmicos son usados como terapia inicial en dolor leve, porque son efectivos, usualmente son de venta libre y pueden ser usados en combinación con opioides y analgésicos adyuvantes si la intensidad del dolor aumenta.
PARACETAMOL
Incluido en este grupo, a pesar que su efecto antiinflamatorio es escaso, tiene una potencia analgésica y características farmacológicas similares a los AINES, Una ventaja importante en comparación con los otros AINES es que no afecta la función plaquetaria y puede ser de elección en pacientes trombocitopénicos, es también relativamente económico.
Dosis: 1g/ 6- 8 horas/ vía oral o iv.
Efectos adversos: a dosis terapéuticas ligero aumento de las enzimas hepáticas. Sobredosis (10- 15 g y en enólicos > 4 g) pueden producir necrosis hepática potencialmente irreversible y su toxicidad hepática es dosis dependiente. Su uso crónico condiciona daño renal (retención hidrosalina, HTA, nefritis intersticial crónica).
METAMIZOL
Dosis: 1- 2 g/ 6 horas/ im, oral, iv lenta.
Presenta acción analgésica y también espasmolítica.
Efectos adversos: agranulocitosis (riesgo relativo a tener en cuenta: 1.1 casos por millón); a dosis altas (2g) llega a producir lesiones gástricas; a dosis más altas: decaimiento, hipotensión, aturdimiento. Por vía endovenosa: riesgo de hipotensión y colapso cardiovascular.
AINES
Disminuyen los niveles de mediadores inflamatorios que se generan en el lugar de la lesión tisular al inhibir la ciclooxigenasa, la cual cataliza la conversión de ácido araquidónico a prostaglandinas y leucotrienos. Estos mediadores sensibilizan los nervios a los estímulos dolorosos. Aunque los AINES pueden también ejercer acciones en el sistema nervioso central, estos fármacos no activan los receptores opioides y por lo tanto producen analgesia por un mecanismo diferente, por tanto la adición de AINES o acetaminofén a los analgésicos opioides puede lograr un “efecto ahorrador” de forma que una dosis menor de opioides puede aliviar el dolor con menos efectos secundarios.
En comparación con los opioides, los AINES tienen un espectro diferente de toxicidad. Usados como agentes únicos los AINES tienen techo en su potencial analgésico, y por lo tanto no se recomienda el uso de dosis más altas que las especificadas.
Los salicilatos no acetilados (salsalato, salicilato de sodio, trisalicilato de magnesio colina) no afectan marcadamente la agregación plaquetaria y no alteran el tiempo de sangrado.
La aspirina, el prototipo de los salicilatos acetilados, produce inhibición irreversible de la agregación plaquetaria, lo que puede prolongar el tiempo de sangrado varios días después de la ingestión.
Por lo tanto con la excepción de los salicilatos no acetilados mencionados, los AINES deben ser evitados en pacientes trombocitopénicos o con alteración en la coagulación.
Los AINES se unen ampliamente a las proteínas plasmáticas y por lo tanto pueden desplazar otros fármacos como la cumarina, metotrexato, digoxina, ciclosporina, hipoglucemiantes orales y derivados de las sulfas. Estas alteraciones pueden aumentar los efectos terapéuticos o tóxicos de cada uno de éstos fármacos.
EFECTOS ADVERSOS DE LOS AINES
Toxicidad gastrointestinal
Leve: dispepsia, ardor epigástrico, náusea, vómito, anorexia, diarrea, estreñimiento, flatulencia, sensación de plenitud, dolor epigástrico y abdominal.
Grave :sangrado, ulceras, perforación. Los efectos graves no siempre son precedidos por efectos gastrointestinales menores; los pacientes deben ser informados de la importancia de vigilar cualquier síntoma gastrointestinal.
EFECTO GASTROLESIVO: Ibuprofeno< Diclofenaco< Naproxeno.
Toxicidad hepática y renal
Puede ocurrir en cualquier momento durante el tratamiento con AINES, pero es más común durante el uso crónico.
El riesgo de toxicidad renal es mayor en pacientes con edad avanzada, enfermedad renal preexistente, insuficiencia cardiaca, alteraciones en la función hepática, hipovolemia y terapia concomitante con otros fármacos nefrotóxicos como los diuréticos o con niveles altos de angiotensina II o catecolaminas.
No olvidar que los efectos antipiréticos y antiinflamatorios de los AINES pueden enmascarar los síntomas y signos usuales de infección.
Aunque los AINES son efectivos para aliviar el dolor leve y tienen “efecto ahorrador de opioides” en el dolor moderado a severo, su uso debe monitorizarse cuidadosamente para detectar tempranamente efectos secundarios.
La mayoría de los AINES están disponibles en jarabes, tabletas y cápsulas y algunos están disponibles en solución oral. En casi todos los países se dispone de supositorios rectales de aspirina, acetaminofén y de otros AINES o pueden ser fabricados fácilmente por el farmacéutico. El ketorolaco es el único AINE actualmente autorizado como analgésico para administración parenteral por periodos cortos.
No es posible predecir que AINE será mejor tolerado por un paciente en particular; ninguno ha demostrado superioridad sobre otros para aliviar el dolor. Una vez seleccionado, la dosis debe aumentarse hasta que el dolor haya sido aliviado o la dosis máxima recomendada haya sido alcanzada.
La duración de la analgesia no siempre se correlaciona con la vida media plasmática de los AINES, es por ello que la respuesta del paciente debe guiar al clínico en seleccionar el intervalo de administración.
Debido a que los AINES y los analgésicos adyuvantes tienen efecto tope en su eficacia, si un paciente no responde a la dosis máxima de un AINE, otro AINE debe iniciarse antes de suspender esta clase de analgésicos. La selección inicial de un AINE debe basarse en la eficacia, seguridad y costo relativo.
CORTICOSTEROIDES
Los corticosteroides producen gran variedad de efectos que incluyen mejoramiento del estado de animo, actividad antiinflamatoria, actividad antiemética y estimulación del apetito.
Estos efectos pueden ser benéficos en el manejo de la caquexia y de la anorexia en enfermedades terminales.
Los corticosteroides también reducen el edema cerebral y espinal y son esenciales en el manejo de urgencias ocasionadas por aumento de la presión intracraneal y por compresión epidural de la medula espinal.
Los esteroides son parte de la terapia estándar para el tratamiento de la compresión de la medula espinal por tumor y también son efectivos para reducir el dolor secundario a edema perineural y compresión de las raíces nerviosas.
La dexametasona (16 a 24 mg/día) o la prednisona (40 a 100 mg/día) pueden ser añadidos a los opioides para el manejo del dolor en la plexopatía braquial o lumbosacra.
Los efectos indeseables que pueden ocurrir durante la terapia prolongada con esteroides son miopatía, hiperglucemia, aumento de peso y disforia.
FÁRMACOS COADYUVANTES:
Son medicamentos que aumentan o modifican la acción de otro medicamento, su acción principal no es la analgesia pero tienen una actividad analgésica en determinadas condiciones o síndromes dolorosos.
AMITRIPTILINA
indicada en dolor neuropático constante, también en tenesmo rectal, o cuando hay insomnio o depresión asociados. Empezar con 25 miligramos noche e ir subiendo cada 3-4 días hasta lograr efecto o aparecer intolerancia (dosis total en 1 a 3 tomas).
CARBAMACEPINA:
Indicada en dolor neuropático lancinante, inicio con 200 miligramos noche e ir subiendo semanalmente hasta conseguir efecto o intolerancia, repartir en 1-3 tomas.
GABAPENTINA:
Indicada en dolor neuropático lancinante, iniciar con 900 miligramos diarios (en 3 tomas) e ir aumentando.
BENZODIACEPINAS:
Para tratar ansiedad, espasmos e insomnio. Las más utilizadas son ALPRAZOLAM, DIAZEPAM, CLONAZEPAM, Y EL MIDAZOLAM se utiliza en sedación.
NEUROLÉPTICOS:
Múltiples usos:
HIPO: CLORPROMAZINA
VÓMITOS Y COMPRESIÓN GÁSTRICA: HALOPERIDOL
TENESMO RECTAL LEVOPROMACINA
DOLOR NEUROPÁTICO Y AGITACIÓN: también se utilizan.
BIFOSFONATOS:
En dolor óseo/metastásico refractario a otros tratamientos.
BACLOFENO:
Como alternativa en espasmos y dolor neuropático lancinante. Inicio con 5 mg/8h e ir subiendo.
OPIOIDES
Los opioides son la clase más importante de analgésicos en el manejo del dolor moderado a severo debido a su efectividad, dosificación fácil y relación riesgo/beneficio favorable.
Los opioides producen analgesia al unirse a receptores específicos dentro y fuera del SNC. Los analgésicos opioides se clasifican en agonistas puros, agonistas parciales, agonistas-antagonistas, dependiendo del receptor específico al cual se unen y a la actividad intrínseca sobre el receptor.
Los agonistas puros comúnmente usados incluyen morfina, tapentadol, hidromorfona, codeína, tramadol, oxicodona, hidrocodona, metadona, levorfanol y fentanilo. Estos opioides se clasifican como agonistas puros porque no tienen tope en su eficacia analgésica y no revierten o antagonizan los efectos de los otros opioides dentro de su clase cuando se administran simultáneamente. Los efectos secundarios incluyen estreñimiento, nausea, retención urinaria, confusión, sedación y depresión respiratoria. La incidencia y severidad de los efectos secundarios son diferentes para cada producto.
La buprenorfina es un agonista parcial. Tiene relativamente una eficacia intrínseca relativamente baja en el receptor opioide en comparación con los agonistas puros y tiene un efecto tope para la analgesia.
Los agonistas-antagonistas en uso clínico incluyen pentazocina, butorfanol, dezocina y nalbufina. Estos fármacos tienen techo para la analgesia. En contraste con los agonistas puros, bloquean la analgesia opioide en un tipo de receptor (mu) o son neutrales en este receptor, mientras que simultáneamente activan un receptor opioide diferente (kappa).
Pacientes que estén recibiendo agonistas puros no deben recibir un opioide agonista-antagonista pues al hacerlo se puede precipitar un síndrome de abstinencia y aumentar el dolor.
La morfina es el opioide más comúnmente usado en el tratamiento del dolor moderado a severo por su disponibilidad en una gama amplia de presentaciones, por su farmacocinética y farmacodinamia bien definidas y su relativo bajo costo.
La meperidina puede ser útil por periodos cortos (ej. por pocos días) para tratamiento del dolor agudo y el manejo de los temblores inducidos por medicación, pero generalmente se debe evitar en pacientes con cáncer debido a su corta vida media de acción (2.5-3.5 h) y a su metabolito tóxico, la normeperidina. Este metabolito se acumula, especialmente cuando la función renal esta alterada y produce estimulación del SNC que puede llevar a disforia, agitación y convulsiones (Kaiko, Foley, Grabinski, et al., 1983). La meperidina no debe usarse cuando se requiere el uso crónico de un opioide.
Aviso a pacientes y familiares
La información recogida en esta página web está dirigida, únicamente, a profesionales sanitarios de la atención primaria. No deberá utilizar su información para diagnosticar o tratar ninguna enfermedad o problema de salud. Si presenta o duda sobre existencia de un problema de salud deberá contrastar esta información con su médico de cabecera.